
por Elaine Rezende | fev 15, 2017 | Gestação, Saúde da Mulher
O que é?
Também conhecida como gravidez tubária ou nas trompas, a gravidez ectópica é quando o óvulo fertilizado se instala em algum lugar fora do útero. Ela pode ocorrer nas trompas de falópio, na cavidade abdominal, no ovário ou no colo do útero. Em uma gravidez comum, o óvulo fertilizado se prende ao revestimento do útero.
Possíveis causas e fatores de risco
A causa mais comum de gravidez ectópica é quando há inflamações e cicatrizes nas trompas de falópio, decorrentes de uma doença ou cirurgia anterior. Isso pode fazer com que o óvulo fertilizado fique estacionado em uma área danificada de uma tuba e comece a crescer lá mesmo. Outras causas comuns de danos nas trompas de Falópio que podem levar a uma gravidez ectópica incluem:
- Doença inflamatória pélvica, que pode surgir a partir de infecção por clamídia ou gonorreia
- Gravidez ectópica anterior
Outros fatores de risco que podem estar ligados à gravidez ectópica:
- Tabagismo
- Problemas de fertilidade
- Trompas de falópio com formato incomum
- Histórico de cirurgia pélvica ou abdominal
- Histórico de endometriose
- Histórico de DST’s
- Concepção auxiliada por medicamentos de fertilidade ou procedimentos
- Uso inadequado do DIU (se o dispositivo não estiver bem posicionado no útero, pode ocorrer uma gravidez, com grandes possibilidade de ser ectópica)
- Gravidez após cirurgia de laqueadura (embora a gravidez após a ligadura tubária seja rara, se isso acontecer, é mais provável que seja ectópica).
Sintomas
Inicialmente, uma gravidez ectópica tem os mesmo sintomas de uma gravidez comum, como atraso na menstruação, seios sensíveis e inchados, fadiga, náusea e aumento da micção.
Os primeiros sinais de uma gravidez ectópica podem ser:
- Hemorragia vaginal, que pode ser leve
- Dor abdominal ou dor pélvica, geralmente seis a oito semanas após a ausência de menstruação.
Conforme a gravidez progride, outros sintomas podem aparecer, como:
- Dor de barriga ou dor pélvica, que pode piorar com o movimento ou esforço. Pode começar bruscamente de um lado e depois se espalhar por toda a região pélvica
- Sangramento vaginal moderado ou intenso
- Dor no coito ou durante um exame pélvico
- Tonturas, vertigens ou desmaio, causados por hemorragia interna
- Sinais de choque hipovolêmico (causado pela perda de grandes quantidades de sangue e líquidos)
Tratamentos
Infelizmente, uma gravidez ectópica não pode prosseguir normalmente. O ovo fertilizado não sobrevive e o feto em crescimento pode destruir várias estruturas maternas. Se não for tratada, há o risco de hemorragias, que podem ser fatais.
O tratamento precoce de uma gravidez ectópica pode ajudar a preservar a fertilidade. Nos casos em que a gravidez não está causando sangramento, a paciente pode ter uma escolha entre o uso de medicamentos ou cirurgia para interrompê-la.
Se a gravidez está causando sintomas graves, sangramento ou altos níveis de hCG (hormônio produzido durante a gravidez e que serve para criar um ambiente favorável para o desenvolvimento fetal), a cirurgia normalmente é necessária. Isso ocorre porque os medicamentos geralmente não funcionam nesses casos e uma ruptura torna-se mais provável conforme o tempo passa. Quando possível, a cirurgia laparoscópica é feita.
Nos casos em que a gravidez parece estar abortando espontaneamente, os tratamentos acima não serão necessários, apenas um acompanhamento médico.
Recuperação
É comum a mulher desenvolver depressão depois de passar por uma experiência como essa. O melhor a fazer é comunicar ao médico se os sintomas de depressão se estenderem por mais de 15 dias.
O ideal é esperar um tempo para tentar engravidar novamente e estar consciente de que existem chances de reincidência, principalmente se um problema reprodutivo existente provocou a gravidez ectópica. No caso das trompas de Falópio estarem intactas, existe uma possibilidade de 60% de ter uma gravidez normal no futuro.

por Elaine Rezende | ago 31, 2016 | Gestação
O que é?
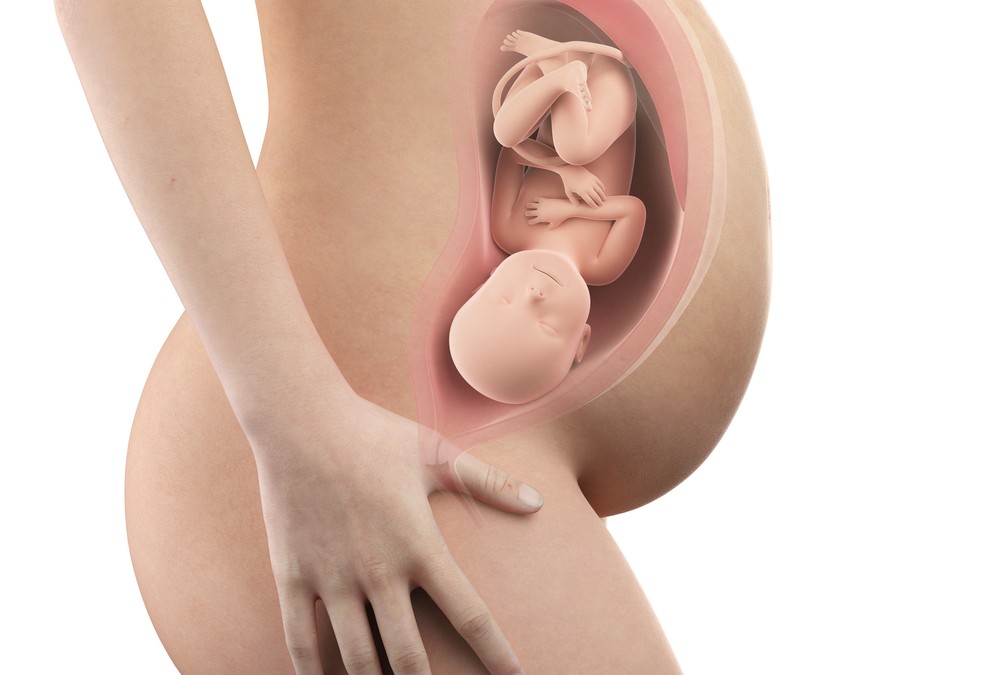
A Fisioterapia Pélvica, também conhecida como Fisioterapia Uroginecológica e Obstétrica, trata as disfunções do assoalho pélvico, que é o conjunto de músculos, ligamentos e fáscia (uma espécie de membrana) que ficam no côncavo da pelve, fechando o fundo dos ossos da “bacia”. Basicamente, estes músculos tem a função de sustentar os órgãos da região (bexiga, útero, vagina, próstata, intestino grosso), controlar a saída de urina e fezes (função de continência), e promover resposta sexual.
Para que serve?
Durante a gestação, as mulheres sofrem grandes mudanças e alterações funcionais, o que leva a uma maior sobrecarga no assoalho pélvico. Além das modificações físicas, ocorrem alterações hormonais que deixam os músculos e ligamentos mais flexíveis, justamente para possibilitar que o organismo se molde às transições e se prepare para o parto normal.
Essa sobrecarga sofrida pelas gestantes pode pode promover dores nas articulações e nas colunas, incontinência urinária, dores no pube e até entorses de tornozelo.
As estruturas precisam ser fortalecidas e este é o motivo pelo qual é recomendada a fisioterapia durante a gestação, no sentido de prevenir dores, incontinência urinária na gestação e no pós parto, lesões do períneo durante o parto e até, futuramente, a queda de órgãos como útero, bexiga e reto.
A maior causa de incontinência urinária atualmente é a gestação (independente da via de parto) e a fisioterapia obstétrica é o tratamento indicado como o mais eficaz na prevenção.
Como funciona?
Com exercícios que mantenham seus músculos em perfeito funcionamento, ou seja, eles precisam ter força (capacidade de apertar), resistência (capacidade de segurar este aperto por um bom tempo), explosão (capacidade de contrair e relaxar rápido) coordenação motora (capacidade de contrair de jeitos diferentes) e propriocepção (capacidade de sentir a sua própria MAP- Musculatura do Assoalho Pélvico – relaxada e se movendo).
por Elaine Rezende | ago 5, 2016 | Gestação
Segundo determinação do Conselho Federal de Medicina, divulgada no dia 20 de junho, médicos não podem mais realizar cesáreas a pedido da gestante antes que ela complete 39 semanas de gestação, quando o feto pode ser considerado maduro, porque nessa fase os riscos à saúde são menores. Além disso, a mulher que optar pela cesariana assinará um termo afirmando que tomou conhecimento dos riscos e benefícios da decisão e ainda assim preferiu se submeter ao procedimento.
Antes da nova recomendação, a partir da 37ª semana de gestação, o feto já era considerado maduro e a mulher podia se submeter à cirurgia. No entanto, segundo um estudo realizado pelo Colégio Americano de Obstetras e Ginecologistas, antes da 39ª semana o bebê corre maiores riscos de sofrer complicações respiratórias, dificuldades para se alimentar e problemas na temperatura corporal.
No Brasil, são realizadas muitas cesáreas e devido às complicações, o número de internações em Unidades de Terapia Intensiva Neonatal é grande. Portanto, o CFM tem como expectativa diminuir essa incidência através da promoção de natalidades saudáveis, que não interfiram nas condições de vida do feto, nem da mamãe.
Todo o período de gravidez deve ser acompanhado através do pré-natal e desde então essas situações devem ser expostas pela paciente, para que o ginecologista analise as melhores formas de promover um parto saudável, de acordo com as características gestacionais.
Além disso, o parto normal traz uma série de benefícios à mãe e ao bebê: menos desconforto respiratório ao recém-nascido, recuperação mais rápida da mãe, fortalecimento do vínculo materno, dentre outros aspectos. Portanto, vale considerar as especificidades dos casos, principalmente quando a paciente corre riscos durante a gravidez e há necessidade de considerar uma cesariana. O importante é primar pela saúde da mamãe e do bebê.

por Elaine Rezende | jun 15, 2016 | Gestação
O leite materno é considerado um alimento completo que garante o desenvolvimento saudável do bebê durante os primeiros dois anos de vida. Devido aos seus nutrientes, oferece à criança uma capacidade imunológica que a protege de diversas patologias. Além disso, a amamentação promove um vínculo afetivo entre mãe e bebê, melhorando os processos emocionais, cognitivos e do sistema nervoso. A OMS (Organização Mundial da Saúde) recomenda que a mulher amamente até os primeiros seis meses de vida da criança e orienta que, após o período, o leite seja dado paralelamente a outros tipos de alimento.
Durante a gravidez, enquanto o organismo trabalha para gerar o bebê, se prepara também para alimentá-lo, ou seja, o corpo da mãe inicia a produção de leite. Nesse período, devido à ação hormonal, as mamas aumentam e as aréolas ficam mais escuras. No mesmo momento, devem ser iniciados os cuidados para que o aleitamento materno ocorra de forma saudável para a mãe e para o bebê.
O momento da amamentação pode ser um dos mais prazerosos para a mulher que sempre sonhou ser mãe. No entanto, muitas vezes essa fase é romantizada. Amamentar pode sim ser doloroso e desconfortável por várias razões: podem ocorrer fissuras nos mamilos, infecções (chamadas mastites), muitas vezes não se tem leite suficiente ou se tem leite em excesso (o que pode provocar o “empedramento” do leite). Todas essas situações geram dores, desconforto e frustrações nas mamães, mas é preciso ter paciência e tranquilidade, pois passado o período de adaptação, o processo fica mais fácil e natural.
Para evitar as intercorrências, algumas medidas podem ser tomadas:
- Utilizar um sutiã confortável, de alças largas e que sustente as mamas. De preferência, que o material seja algodão;
- Durante aproximadamente dez minutos por dia, expor os mamilos ao sol das 8 manhã. Ficar atenta para evitar queimaduras;
- Evitar cremes hidratantes nos mamilos, já que a intenção é tornar a pele mais resistente para o período de amamentação;
- Após o nascimento do bebê, compressas com chá de camomila ou o próprio leite podem ser utilizados como hidratante;
- Lembre-se: a mamada não pode ultrapassar 40 minutos em cada peito e os mamilos não podem ser usados como chupeta.
Devido às especificidades, o melhor é conversar com seu médico. A partir das orientações é possível fazer da amamentação um momento mágico e prazeroso. Além disso, através de todos nutrientes oferecidos e dos vínculos promovidos pelo aleitamento materno, o bebê crescerá saudável.

por Elaine Rezende | Maio 19, 2016 | Gestação
Após a descoberta da gestação, a mulher inicia os preparos para a chegada do bebê. O processo deve ir além da escolha do enxoval e da adequação dos ambientes para aconchegar o novo componente da família. É necessário preparar o corpo para a vinda de um filho, principalmente se a forma de dar à luz for o parto normal.
O parto normal representa uma maneira mais natural de conceber uma criança, além de significar uma recuperação mais rápida após o procedimento. Ele apresenta vantagens para a mamãe e o bebê, como menor risco de infecções, favorecimento à produção de leite materno e melhor estímulo imunológico. Embora os benefícios sejam reconhecidos, muitas mulheres têm medo do parto normal, devido à possibilidade de dor e desconforto durante o processo.
Muitas alterações no corpo da mulher ocorrem no período gestacional, como o ganho de peso e as mudanças hormonais, que acabam por tornar músculos e ligamentos mais flexíveis no sentido de habilitar o corpo para conceber o filho.
O peso da gestação sobe essas estruturas mais flexíveis podem ocasionar incontinência urinária, dores na coluna, nas articulações e sobrecarga no assoalho pélvico.
Os músculos do assoalho pélvico estão na região entre as pernas, desde o osso púbico na frente, até a base da espinha nas costas e ajudam na sustentação da bexiga, do útero e do intestino, além de controlar os músculos que fecham a vagina, o ânus e a uretra. Portanto, qualquer ação que interfira no funcionamento dessas estruturas pode dificultar o parto.
Para evitar intercorrências, recomendamos a realização da fisioterapia pélvica. Através de exercícios de postura, alongamento, contração e relaxamento de músculos, as estruturas da gestante são fortalecidas para prevenir as dores, a incontinência urinária, as lesões durante o parto e até a queda de órgãos. O tratamento é uma opção às mulheres que desejam dar à luz de forma natural, primando pela nobreza do nascimento de um filho, sem desconfortos significativos e com segurança.

por Elaine Rezende | Maio 5, 2016 | Gestação
O vírus influenza A/H1N1, popularmente conhecido como gripe suína, é causado por uma mutação do vírus da gripe e se tornou conhecido em 2009, quando acometeu muitas pessoas, em diferentes regiões. Os sintomas e a transmissão da doença ocorrem da mesma forma que a gripe comum e ambas são altamente contagiosas. Como qualquer gripe, a suína pode afetar pessoas de todas idades e localidades. No entanto, existe um grupo de risco do qual fazem parte, junto a idosos, crianças, pessoas obesas ou portadoras de doenças respiratórias e mulheres gestantes.
A gripe suína no período gestacional ocasiona grandes complicações, principalmente à saúde da mãe, devido às dificuldades respiratórias que a patologia causa. As intercorrências na condição da gestante afetam a saúde do bebê, podendo levar até ao nascimento prematuro da criança.
A primeira medida de prevenção para grávidas é a vacinação contra a gripe comum e contra a gripe H1N1, numa só picada, fornecida em laboratórios e também pelo governo brasileiro. No entanto, além dessa ação, alguns hábitos de higienização, como lavar as mãos com frequência e utilizar gel antisséptico à base de álcool ou lenços umedecidos, não frequentar ambientes com grande concentração de pessoas, frequentar áreas bem arejadas, não colocar mãos no nariz, olhos ou boca, não viajar para regiões com surto da doença, dentre outras práticas, mantêm a gestante distante das maiores formas de transmissão.
Mulheres gestantes com sintomas de gripe, tais como febre, dor de cabeça, dor de garganta e dor no corpo, mesmo que vacinadas, devem procurar o médico nas primeiras 24 horas dos sinais. Geralmente, o tratamento da gripe suína é feito em casa, através dos cuidados tradicionais para gripe comum. No entanto, quando a paciente está grávida, após a confirmação do H1N1, é realizado um tratamento com antiviral nas primeiras 48 horas após os sintomas, para combater o vírus mais eficaz e rapidamente, garantindo a segurança da mamãe e do bebê.






